Tháng 02/2019, Trung tâm DI & ADR Quốc gia đã nhận được báo cáo về một trường hợp gặp phản ứng có hại sau khi dùng thuốc gây tê lidocain và procain. Theo đó, người bệnh nhập viện với các triệu chứng chóng mặt, đau đầu, buồn nôn, tê lưỡi, tụt huyết áp, nhịp chậm, mất ý thức. Kết quả xét nghiệm máu cho thấy hạ kali máu (2,53 mmol/L). Trước đó, bệnh nhân được thủy châm tại phòng khám tư nhân. Các biểu hiện thần kinh xuất hiện khoảng 10 phút sau khi thủy châm với dung dịch bao gồm các loại vitamin, colagen, lincomycin, cerebrolycsin, procain và lidocain. Bác sĩ nghi ngờ bệnh nhân bị ngộ độc thuốc gây tê. Phản ứng được cải thiện sau khi bệnh nhân được truyền nhũ dịch lipid 20% theo phác đồ xử trí ngộ độc thuốc gây tê.
Từ khóa:
Nội dung bài
GIỚI THIỆU CHUNG VỀ NGỘ ĐỘC THUỐC GÂY TÊ
Ngộ độc thuốc gây tê (local anesthetic systemic toxicity - LAST) là phản ứng có hại nghiêm trọng, có thể gây tử vong cho bệnh nhân. Phản ứng này đã được ghi nhận nhiều trong y văn và trong cơ sở dữ liệu về báo cáo phản ứng có hại của thuốc tại Việt Nam và trên thế giới. Dựa trên phương pháp thống kê sử dụng định nghĩa ngộ độc thuốc gây tê riêng, nhóm nghiên cứu của Simon Dagenaisa và cộng sự đã ghi nhận 578 trường hợp nghi ngờ ngộ độc thuốc gây tê trong tổng cộng 12.714 báo cáo ADR liên quan đến tất cả các thuốc gây tê trong cơ sở dữ liệu về báo cáo phản ứng có hại của Cơ quan Quản lý Dược phẩm và Thực phẩm Hoa Kỳ (FAERS) [1]. Tại Việt Nam, Cơ sở dữ liệu Quốc gia về ADR năm 2018 cũng đã ghi nhận 123 báo cáo liên quan đến các thuốc tê, trong đó nhiều bệnh nhân có biểu hiện phản ứng trên thần kinh (chóng mặt, choáng váng, đau đầu, kích động, lơ mơ, nói nhảm, tay chân quờ quạng) và tim mạch (mạch nhanh, tụt huyết áp, trụy tim mạch).
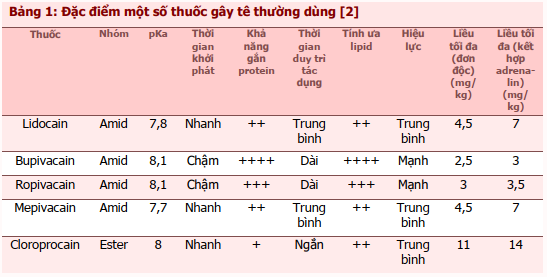
Tất cả các thuốc gây tê đều có khả năng gây độc tính toàn thân với tỷ lệ độc tính trên tim mạch và thần kinh khác nhau. Nguyên nhân dẫn đến ngộ độc thuốc gây tê bao gồm vô ý tiêm vào lòng mạch, hấp thu từ mô, dùng liều lặp lại (thường từ các cán bộ y tế khác nhau) mà không cân bằng với quá trình thải trừ của thuốc và hấp thu không chủ ý từ ruột hoặc niêm mạc. pKa, tính ưa lipid và khả năng gắn protein góp phần gây ra sự khác biệt về dược động học và khả năng gây ngộ độc của thuốc. pKa thấp thể hiện tỷ lệ thuốc ở dạng không tải điện cao hơn. Các phân tử không tải điện có thể vượt qua màng tế bào ưa lipid đến vị trí đáp ứng (effector site) và khởi phát tác dụng nhanh hơn. Tính ưa lipid có tương quan với hiệu lực của thuốc. Thuốc gây tê hiệu lực mạnh hơn gây độc tính trên tim do tính ưa lipid cao hơn dẫn đến khả năng xâm nhập qua lớp màng lipid kép để gắn vào thụ thể mục tiêu tốt hơn. Cuối cùng, thuốc có ái lực gắn với protein cao hơn làm giảm nồng độ thuốc tê tự do trong máu, dẫn đến kéo dài thời gian duy trì tác dụng (bảng 1) [2].
XỬ TRÍ VÀ GIẢM THIỂU NGUY CƠ NGỘ ĐỘC THUỐC GÂY TÊ
Năm 2018, Hội Gây tê vùng và Giảm đau Hoa Kỳ đã công bố bản cập nhật hướng dẫn xử trí ngộ độc thuốc gây tê với các điểm chính được trình bày trong bảng kiểm sau:



Trong thực hành lâm sàng, cần tránh nhầm lẫn giữa ngộ độc thuốc gây tê với phản ứng dị ứng, vì điều này có thể ảnh hưởng đến quá trình cấp cứu bệnh nhân. Dị ứng thuốc gây tê là phản ứng có hại đã được ghi nhận nhưng rất hiếm gặp. Tại Trung tâm Dị ứng Gây mê Đan Mạch (DAAC), trong giai đoạn từ năm 2004 đến năm 2013, có 409 bệnh nhân nghi ngờ dị ứng trong quá trình gây mê và phẫu thuật được đưa vào một nghiên cứu. Trong đó, 162 (40%) bệnh nhân đã dùng một hoặc nhiều thuốc gây tê. Nghiên cứu phát hiện không có bệnh nhân nào có phản ứng với test kích thích dưới da với thuốc tê nghi ngờ trong tổng số 162 bệnh nhân nêu trên. Nhóm tác giả kết luận không có bệnh nhân nào được chẩn đoán dị ứng thuốc gây tê tại Tại Trung tâm Dị ứng Gây mê Đan Mạch trong giai đoạn trên và dị ứng thuốc gây tê phải được coi là rất hiếm gặp trong nhóm bệnh nhân này [5].
Theo Thông tư số 51/2017/TT-BYT ngày 29/12/2017 của Bộ Y tế về Hướng dẫn phòng, chẩn đoán và xử trí phản vệ [6], cần chú ý khai thác kỹ tiền sử dị ứng trước khi tiến hành gây mê, gây tê phẫu thuật. Một số thuốc gây tê là những hoạt chất ưa mỡ có độc tính cao. Khi vào cơ thể, các thuốc này có thể gây nên tình trạng ngộ độc nặng, giống như phản vệ, có thể gây tử vong trong vài phút. Nếu xảy ra phản ứng, cần điều trị cấp cứu bằng thuốc kháng độc (nhũ dịch lipid) kết hợp với adrenalin vì không thể biết được ngay cơ chế phản ứng là nguyên nhân ngộ độc hay dị ứng. Trong cấp cứu ngộ độc thuốc gây tê, nhũ dịch lipid 20% tiêm tĩnh mạch được dùng với liều như sau:
- Người lớn: Tổng liều 10 ml/kg, trong đó bolus 100 ml, tiếp theo truyền tĩnh mạch 0,2-0,5 ml/kg/phút.
- Trẻ em: Tổng liều 10 ml/kg, trong đó bolus 2 ml/kg, tiếp theo truyền tĩnh mạch 0,2-0,5 ml/kg/phút.
Trường hợp nặng, nguy kịch có thể tiêm 2 lần bolus cách nhau vài phút.
KẾT LUẬN
Ngộ độc thuốc gây tê là phản ứng có hại nghiêm trọng và có thể gây tử vong cho bệnh nhân. Tuy nhiên, phản ứng này chưa được các cán bộ y tế chú ý đúng mức. Cán bộ y tế tham gia vào quá trình sử dụng thuốc gây tê nên được tập huấn, cập nhật thông tin thường xuyên về cách sử dụng thuốc gây tê hợp lý, an toàn, cách phát hiện và xử trí ngộ độc thuốc gây tê [7]. Trong trường hợp ghi nhận phản ứng có hại liên quan đến thuốc gây tê, đặc biệt là các trường hợp nghiêm trọng, cần gửi báo cáo ngay đến Trung tâm Quốc gia/Khu vực về Thông tin thuốc và Theo dõi phản ứng có hại của thuốc.
Tài liệu tham khảo
1. Simon Dagenais, Richard Scranton, Andrew R. Joyce & Catherine C. Vick (2018). A comparison of approaches to identify possible cases of local anesthetic systemic toxicity in the FDA Adverse Event Reporting System (FAERS) database. Expert Opinion on Drug Safety, DOI: 10.1080/14740338.2018. 1474200.
2. Rachel C. Wolfe, PharmD, Alexander Spillars (2018). Local Anesthetic Systemic Toxicity: Reviewing Updates From the American Society of Regional Anesthesia and Pain Medicine Practice Advisory. Journal of PeriAnesthesia Nursing, Vol 33, No 6 (December), pp 1000-1005.
3. Joseph M. Neal, Crystal M. Woodward, T. Kyle Harrison (2018). The American Society of Regional Anesthesia and Pain Medicine Checklist for Managing Local Anesthetic Systemic Toxicity: 2017 Version. Reg Anesth Pain Med 43, 150–153.
4. McCarron, M. M., Devine, B. J. (1974). Clinical Pharmacy: Case Studies: Case Number 25 Gentamicin Therapy. Drug Intelligence & Clinical Pharmacy, 8(11), 650-655.
5. Kvisselgaard AD, Krøigaard M, Mosbech HF, Garvey LH (2016). No cases of perioperative allergy to local anaesthetics in the Danish Anaesthesia Allergy Centre. Acta Anaesthesiologica Scandinavica, doi: 10.1111/aas.12833.
6. Bộ Y tế (2017). Thông tư số 51/2017/TT-BYT ngày 29/12/2017 về Hướng dẫn phòng, chẩn đoán và xử trí phản vệ.
7. Afrin Sagir, Rakhee Goyal (2014). An assessment of the awareness of local anesthetic systemic toxicity among multi-specialty postgraduate residents. Japanese Society of Anesthesiologists, DOI 10.1007/s00540-014-1904-9.